
歩行分析をする際、下肢の関節可動域を理解しておくことは、とても大切です。
歩行分析において、各歩行周期でどの関節がどのくらい動くかを知っていると、異常歩行の原因追求がスムーズになります。
そのために、関節可動域評価を正確に把握しておくことは理学療法士として必須であり、臨床活動における基本中の基本です。
この記事では、歩行分析において特に重要である下肢の関節可動域の特徴、測定方法、注意点について、理学療法士として絶対に知っておくべき点をまとめました。
※2022.04.01に「関節可動域表示ならびに測定法」が27年ぶりに改訂されたため、初心に返りながら復習してみてください。
この記事を読んで内容を頭に入れておけば、歩行分析における下肢の関節可動域測定に関して困ることはありません。復習も兼ねて、しっかり頭にいれておきましょう。
関節可動域(ROM)とは?
関節可動域(ROM:range of motion of joint)とは、「関節がとりうる最大限の運動範囲」のことを示します。関節可動域の大きさは、関節構造の特徴や筋、腱、靭帯、皮膚などの関節外の構造における伸展の程度によって表されます。
関節構造や軟部組織の伸展性には個人差があり、肥満度、性、年齢も影響します。
関節可動域を測定する際は、ランドマーク(目標点)をとり、関節の運動軸(軸心)に角度計の支点を当て、角度計の2本の腕木を下肢長軸に平行に置きます。固定されている骨の軸を「基本軸」、測定のために動かされる軸を「移動軸」と言います。
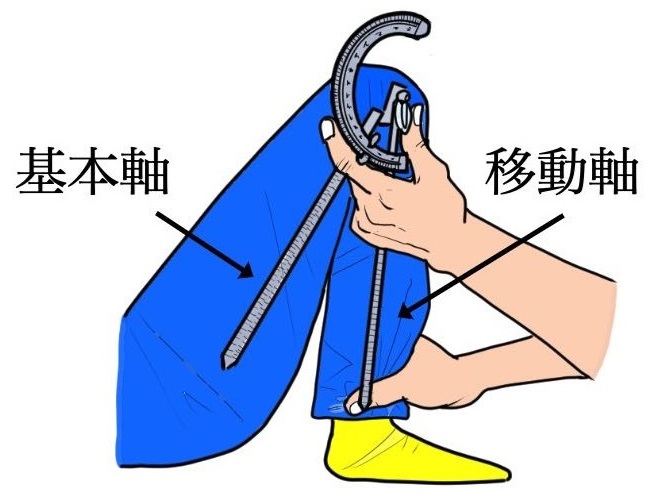
関節可動域には、自分で動かせる範囲である「自動(active)」と、他人によって動かされうる範囲である「他動(passive)」があります。
関節可動域の測定は、まず「自動(active)」を測定し、その後「他動(passive)」を測定します。一般的な臨床では、「他動」で表記するのが原則です。
測定の基準は基本肢位を0°とし、通常は5°ずつ測定します。
また、日常生活動作(ADL:activities of daily living)における問題や痛みのある場合がある為「自動(active)」との比較が重要な場合もあります。
参考可動域は、健常者の関節可動域の平均であり、絶対的なものではありません。関節可動域は肢位によって異なるので、検査肢位に注意が必要です。
検査結果は個人差が大きいため、単に測定値と正常値との比較が目的にならないようにする必要があります。また、運動最終域における特有の感じ(end feel)を確認して制限因子を考察することが重要となります。
最終的には、レントゲンや筋力などにも配慮した総合的判断が必要となります。
それぞれの関節の肢位や注意点に関しては、後ほど説明します。
下肢と上肢の違い
下肢と上肢の関節可動域にはどのような違いがあるでしょうか。
上肢の関節可動域は、肩関節が自由に上肢の骨の運動を最大限に可能とさせるために、支持性を犠牲にしているのが特徴です。
それに対して下肢は、体重の支持と歩行運動の2つの機能のために可動域よりも支持性を保つ構造になっているのが特徴です。
つまり、下肢は安定性、上肢は操作性を重視した特徴があると言えます。
股:屈曲と伸展の可動域と測定方法について
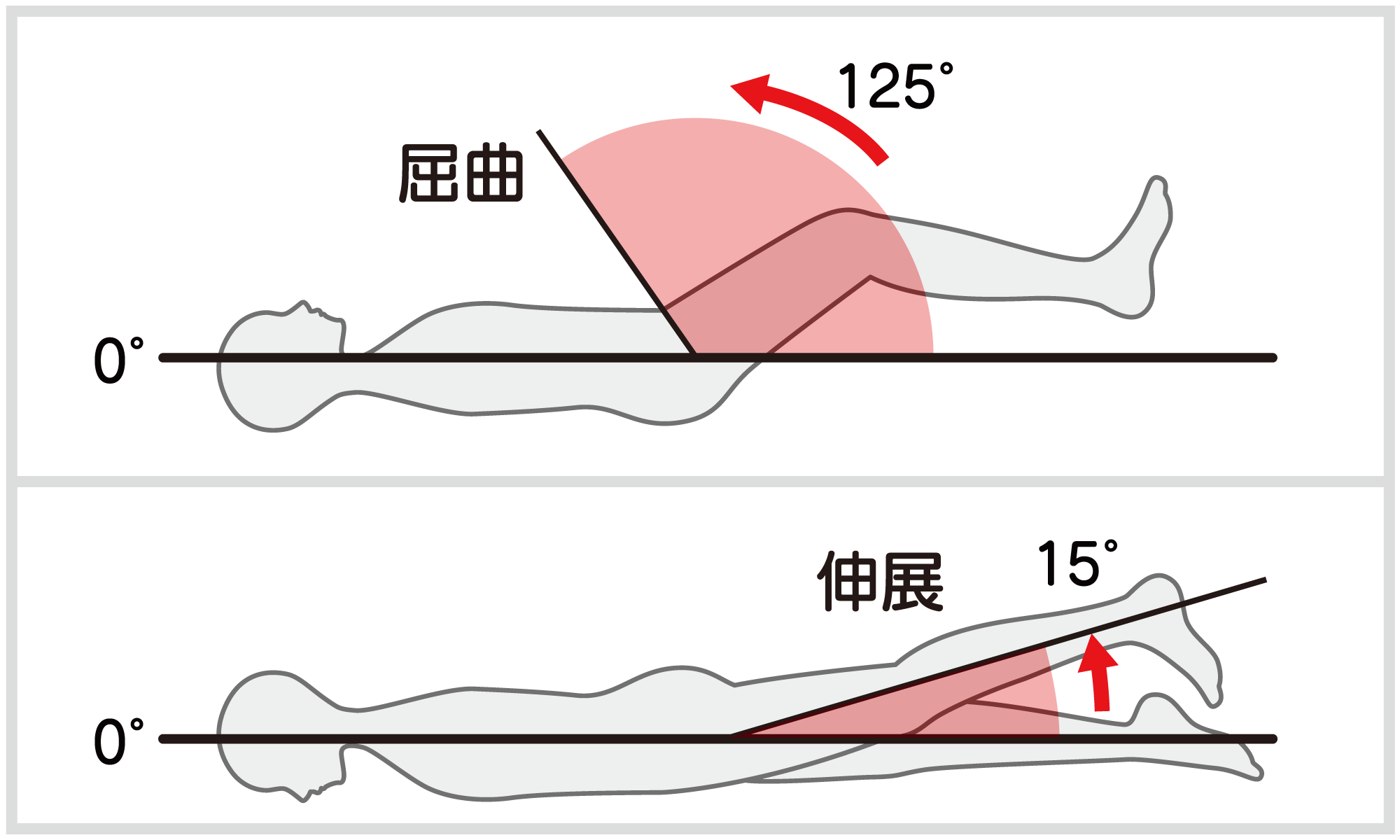
股関節屈曲の参考可動域:125°
股関節伸展の参考可動域:15°
検査肢位:背臥位(屈曲時)、腹臥位(伸展時)
基本軸:体幹と平行な線
移動軸:大腿骨(大転子と大腿骨外課の中心を結ぶ線)
別法1(屈曲時):背臥位にて膝関節伸展位で股関節屈曲(SLR:straight leg raising)を測定
別法2(伸展時):背臥位にて測定肢をベッドの端から下ろし測定
別法3(伸展時):腹臥位にて膝関節屈曲位での股関節伸展を測定
特徴
股関節屈曲と伸展の可動域の特徴は、2関節筋(多関節筋)があるため膝の肢位を考慮に依存する必要があることです。
屈曲の場合、膝関節伸展位ではハムストリングスの緊張で制限が強くなります。(別法1)(ハムストリングスの短縮の影響を考慮した測定が可能。)
膝関節屈曲位では、ハムストリングスが弛緩しているのでその制限がなく測定可能となります。
伸展の場合も、屈曲時と同じく2関節筋の影響を考慮します。膝関節屈曲位(別法3)では大腿直筋の影響により、制限が強くなりますが膝関節伸展位ではその制限がなく測定可能となります。
測定肢位・注意点
股関節屈曲の測定は背臥位・膝屈曲位、股関節伸展の測定は腹臥位・膝伸展位で行います。
左右の股関節を同時に屈曲すると、腰椎が後弯して骨盤の運動が生じ、太ももの前面が体幹に触れるほど屈曲したように見えます。
これを代償動作といいます。
これは、骨盤の動きによる代償を伴う見かけの関節可動域です。そのため、測定時の注意点として、骨盤と脊柱を十分に固定することが必要です。
また、別法2は検査対象者が腹臥位で行うことが困難な場合に行う測定法で、状況や環境に応じて検査肢位を考えることも重要となります。
股:外転と内転の可動域と測定方法について
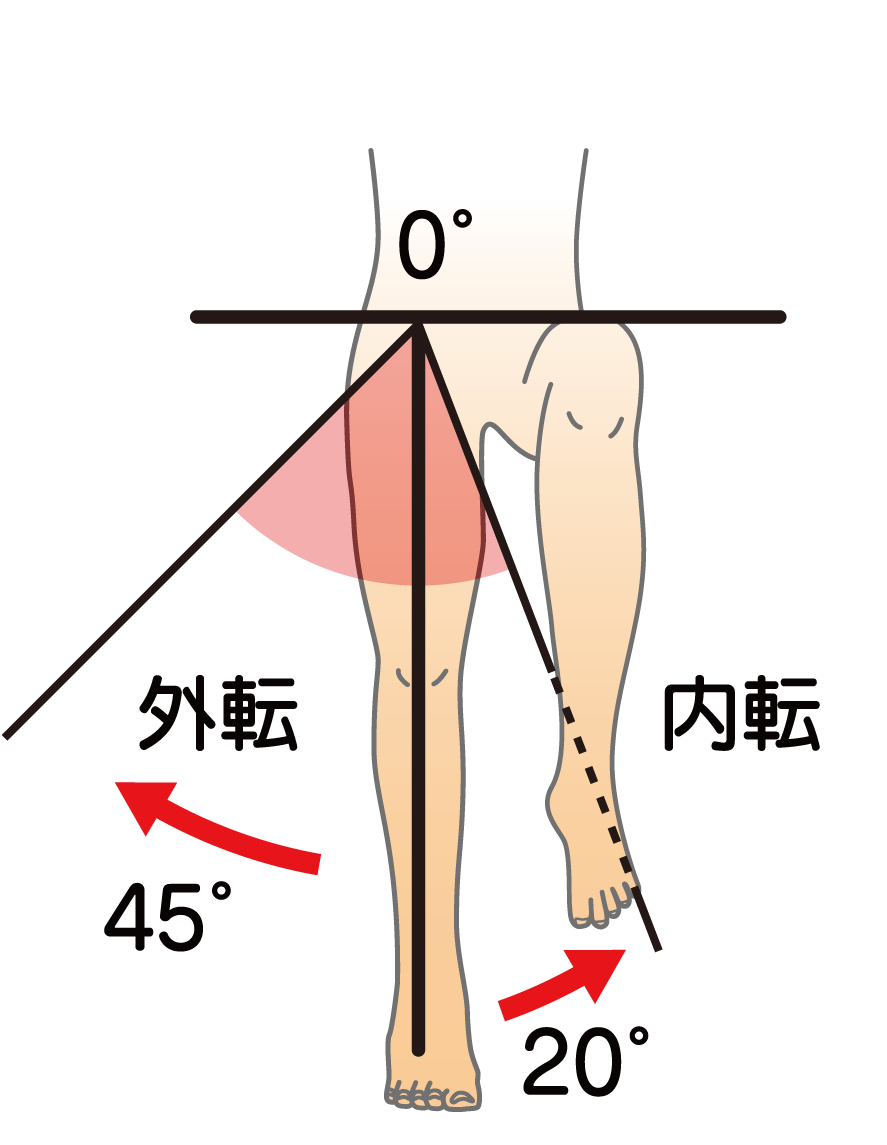
股関節外転の参考可動域:45°
股関節内転の参考可動域:20°
検査肢位:背臥位
基本軸:両側の上前腸骨棘を結ぶ線への垂直線
移動軸:大腿中央線(上前腸骨棘より膝蓋骨中心を結ぶ線)
別法1:基本軸を両側の上前腸骨棘を結ぶ線
特徴
股関節の外転と内転の可動域の特徴は、骨盤の動きの関与です。
骨盤を固定しないで片側の股関節を外転すると、骨盤の傾きが加わって反対側の股関節も自動的に外転します。
この現象は個体差もありますが30°以上の外転で起こり、外転90°では両側の股関節がそれぞれ45°ずつ外転していることになります。
測定肢位・注意点
股関節外転の測定は、背臥位で骨盤を固定し、下肢は股関節が内・外旋して移動軸指標の偏倚がないようにします。
股関節内転の測定は、反対側の下肢を屈曲挙上して、その下を通して内転させます。
(別法1の場合、代償動作である骨盤挙上・下制の影響を受けないので臨床ではよく用いられる測定方法。)
股:外旋と内旋の可動域と測定方法について
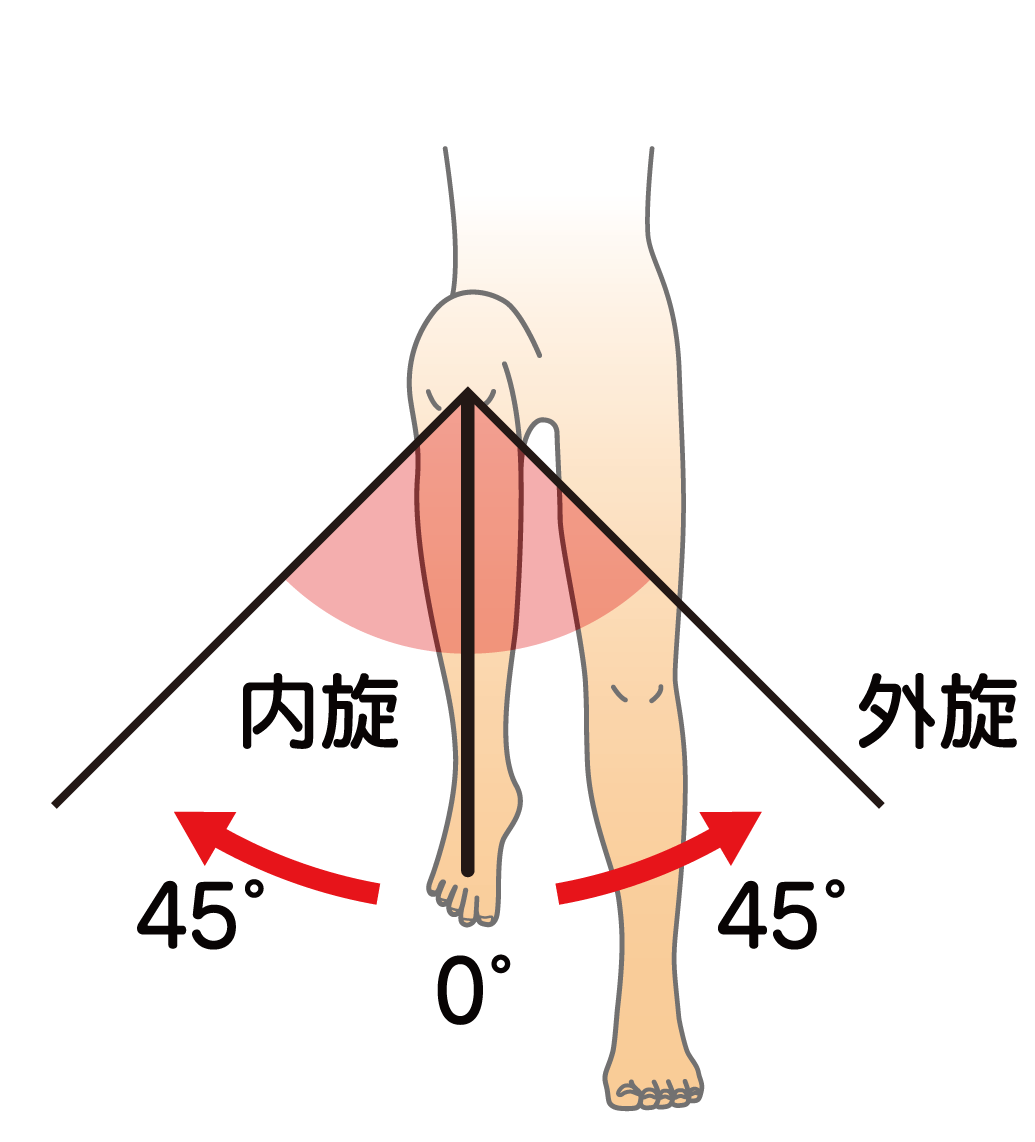
股関節外旋の参考可動域:45°
股関節内旋の参考可動域:45°
検査肢位:背臥位
基本軸:膝蓋骨より下ろした垂直線
移動軸:下腿中央線(膝蓋骨中央より足関節内外果中央を結ぶ線)
別法1:背臥位にて基本軸を両側の上前腸骨棘を結ぶ線
別法2:座位にて基本軸を膝蓋骨より下ろした垂線、移動軸を下腿中央線
特徴
股関節伸展位よりも股関節屈曲位では、靭帯の緊張による制限が除かれるので、可動域は大きくなります。
測定肢位・注意点
股関節外旋と内旋の測定は、背臥位で股関節と膝関節を90°屈曲位にして行います。
骨盤の代償を少なくすることに注意が必要です。
(別法1は代償動作である骨盤下制の影響を受けないため、臨床でよく用いられる測定法。別法2はあらかじめ座位をとっている患者に対し、肢位を変える必要がないため簡便に測定が可能。測定スペースが限られる訪問リハビリ等に適しています。)
膝:屈曲と伸展の可動域と測定方法について

膝関節屈曲の参考可動域:130°
膝関節伸展の参考可動域:0°
検査肢位:背臥位
基本軸:大腿骨
移動軸:腓骨(腓骨頭と外果を結ぶ線)
別法1:腹臥位にて股関節屈曲・伸展0°
特徴
膝関節屈曲の可動域は股関節の肢位によって変化するのが特徴です。
股関節屈曲位で膝関節を自動で屈曲させると、一般的に140°屈曲可能です。
しかし、(別法1の)股関節伸展にで膝関節を自動で屈曲させると、その可動域は120°に制限されます。
これは大腿直筋が2関節筋であることが関与しているためです。さらに他動で最終域まで促すと代償動作として尻上がり現象(エリーテスト陽性の時)を伴う場合があります。(大腿直筋の短縮が疑われる場合に行います。)
測定肢位・注意点
基本の検査肢位は、背臥位にて股関節屈曲位で膝関節屈曲と股関節中間位で膝関節伸展の測定を行います。
前述したように、大腿直筋の短縮が疑われる場合には別法1で測定を行います。体位変換が多くなる場合は測定する順序などをしっかりと段取りをすることで検査対象者や測定者の負担軽減にも繋がります。
足:背屈(伸展)と底屈(屈曲)の可動域と測定方法について
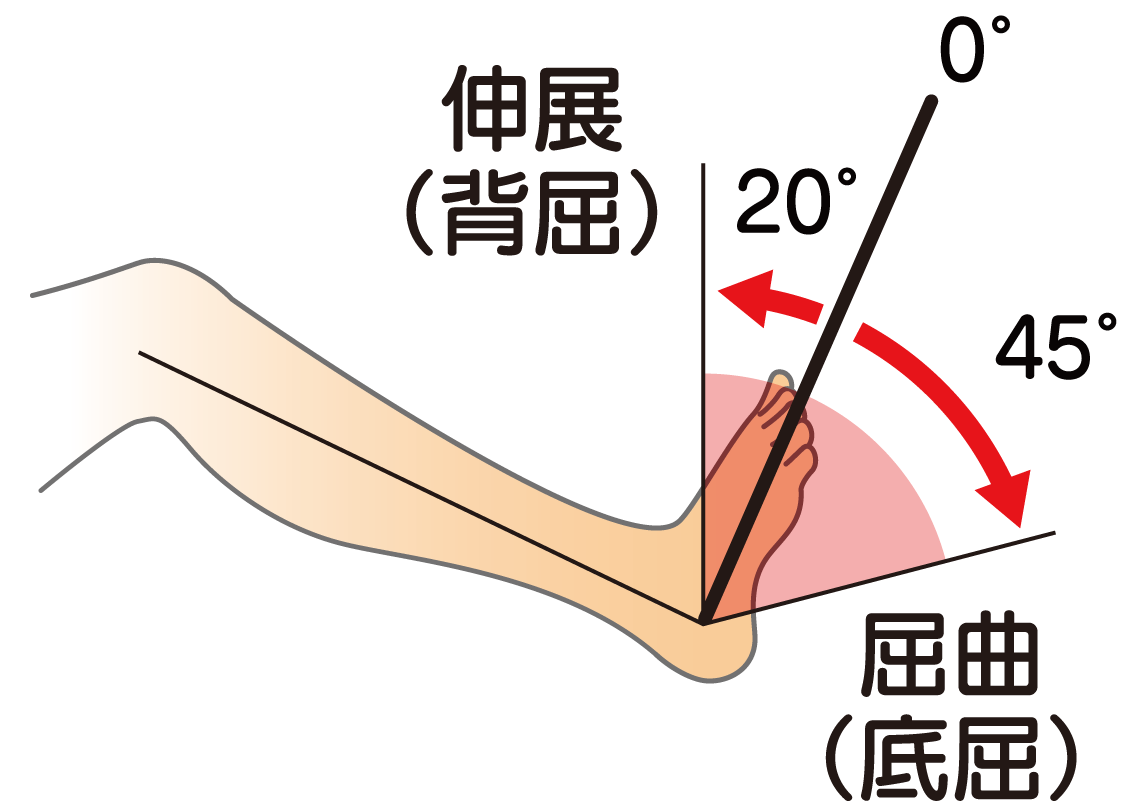
足関節底屈(屈曲)の参考可動域:45°
足関節背屈(伸展)の参考可動域:20°
検査肢位:背臥位
基本軸:腓骨への垂直線
移動軸:第5中足骨
別法1:基本軸を腓骨(腓骨頭と外果を結ぶ線)、移動軸は第5中足骨、軸心を基本軸と移動軸の交点
特徴
足関節底屈の主動作筋である腓腹筋は2関節筋であり、膝関節屈曲の作用もあります。
膝関節完全伸展位では、腓腹筋が受動的に伸長され制限が強くなるため、足関節伸展の角度が少なくなります。
測定肢位・注意点
足関節屈曲と伸展の測定は、代償動作を抑制し検査しやすくするため膝関節屈曲位で行います。
腓骨への垂直線を基本軸にすると、曖昧になりやすいので臨床では別法がよく用いられます。
なお、今回はあえて記載しましたが2022.04.01の改訂で足部に関する屈曲と伸展という用語は使用しないことになりました。
普段使用するときは、背屈・底屈で使用することが多かったのですが、学生の頃は背屈が伸展で底屈が屈曲というイメージと違う表現で混乱することもありましたが今回の改訂で是正されました。
ただし、母趾・足趾に関しては今まで通り足底への動きが屈曲、足背への動きが伸展というのは使用するようなので間違えないようにしましょう。
足部:外がえしと内がえしの可動域と測定方法について
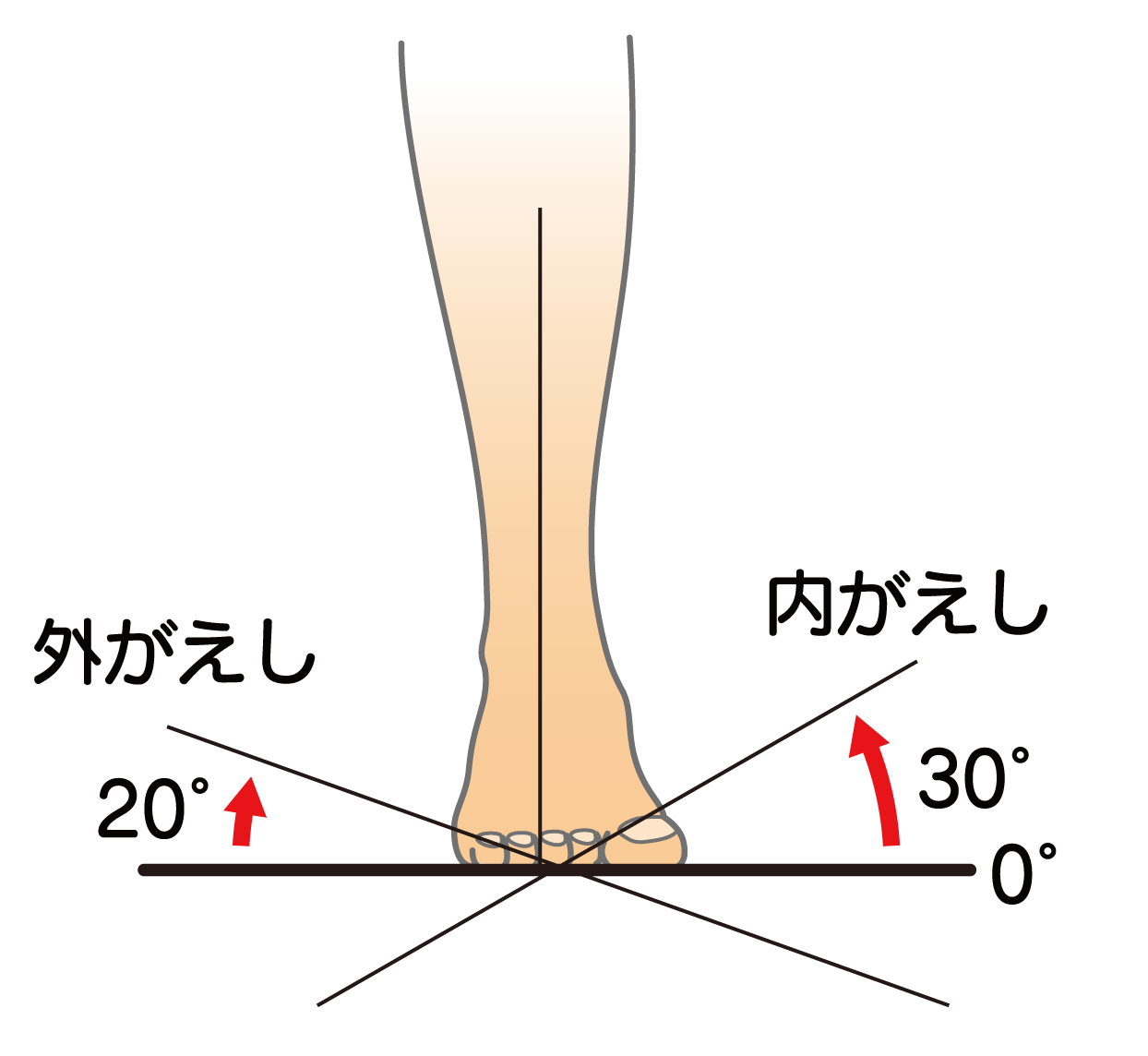
足部外がえし(外反)の参考可動域:20°
足部内がえし(内反)の参考可動域:30°
検査肢位:背臥位
基本軸:下腿軸への垂直線
移動軸:足底面
別法1:基本軸を下腿軸
特徴
外がえしと内がえし:足関節・足部に関する前額面の運動で、足底が外方を向く動きが外がえし、足底が内方を向く動きが内がえしである。
回外と回内:底屈、内転、内がえしからなる複合運動が回外、背屈、外転、外がえしからなる複合運動が回内である。
上記の内容も今回の改訂の変更点になります。参考までに以前の記述も下記に横線を入れて残しておきます。
測定肢位・注意点
足部外がえしと内がえしの測定は、タオルなどを丸め膝窩に置き膝関節屈曲位で行います。
基本軸の下腿軸の垂直線はベッドの端を下腿軸の垂直線になるように設定する(足部はベッドからはみ出す)と目安として利用できます。
臨床では、基本軸を下腿軸とすることにより測定しやすくなるためよく用いられます。
足部:外転と内転の可動域と測定方法について
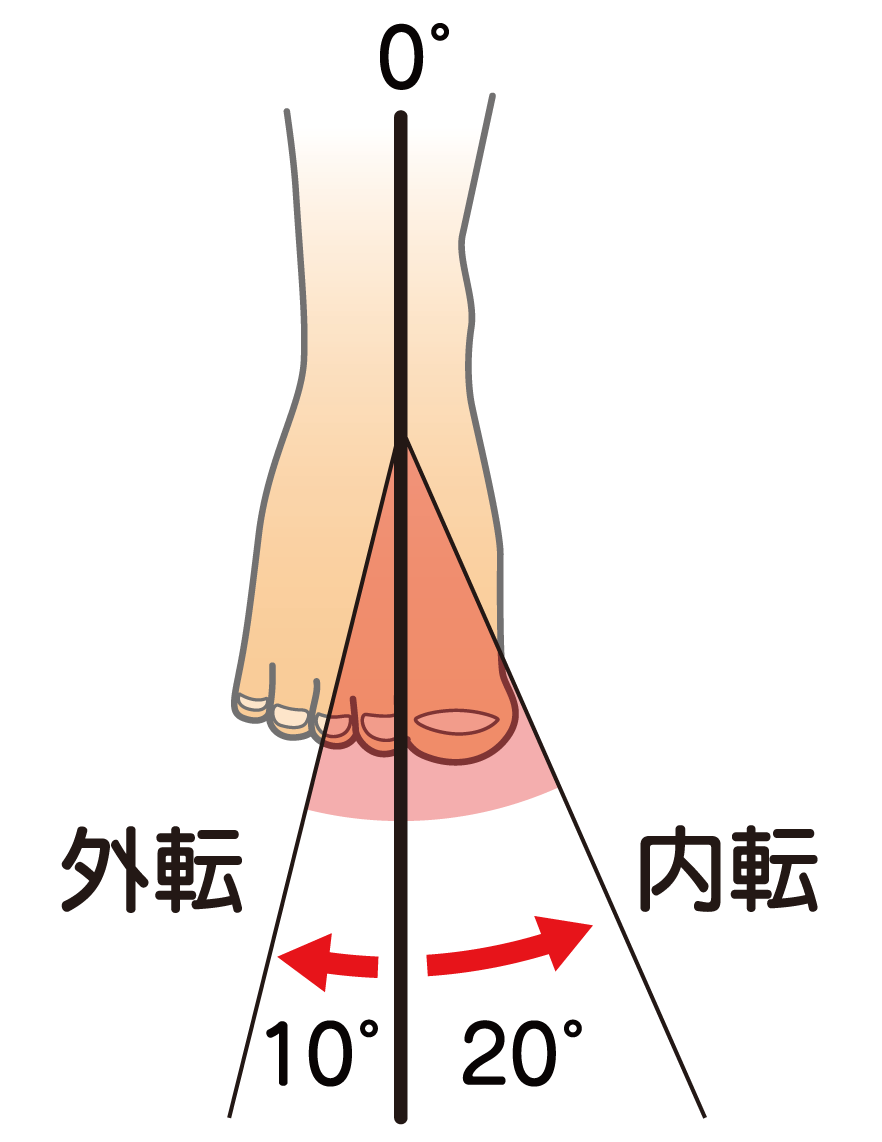
足部外転の参考可動域:10°
足部内転の参考可動域:20°
検査肢位:座位もしくは背臥位
基本軸:第1、第2中足骨の間の中央線→R4.04に日本リハビリテーション医学会より改訂され、第2中足長骨軸に変更されました。
参考資料(https://www.jspo.jp/pdf/rangeofmotion2022.pdf)
移動軸:同上
別法1:背臥位にて(膝伸展位で)足底面から測定
特徴
足部の外転と内転は、おもに横足根関節(ショパール関節)で行われます。
測定肢位・注意点
基本の測定法は、臨床において車椅子などで座位をとっている対象者に対しての方法であり、肢位を変える必要がなく容易に測定が可能です。
しかし、この方法では代償として股関節内旋や下腿の外旋が起こりやすく注意が必要である。
別法は膝関節を伸展させているため股関節外旋の代償を確認しやすい。また、下腿外旋の代償も軽減できるため対象者の状況により使い分けることが重要である。
足部外転と内転の測定は、足底で足の外縁または内縁で行うこともあります。
母趾:屈曲と伸展の可動域と測定方法について
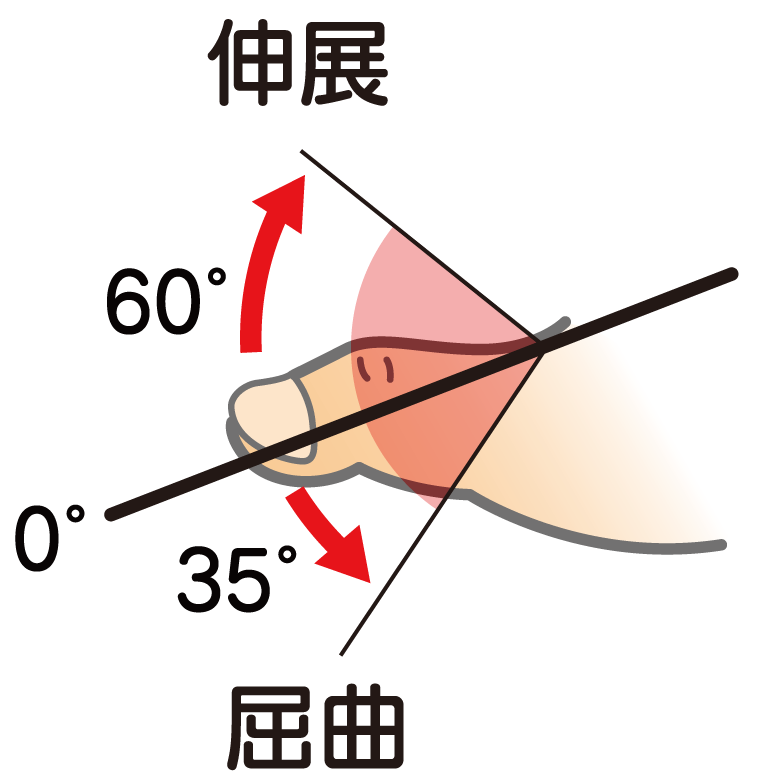
母趾(MTP)屈曲の参考可動域:35°
母趾(MTP)伸展の参考可動域:60°
検査肢位:肢位を限定しない。
基本軸:第1中足骨
移動軸:第1基節骨
特徴
手指と比べて足趾(母趾)では、対立運動や指先の精巧な運動は退化しています。
測定肢位・注意点
第1肢、母趾、趾の運動は、あてやすさを考慮し原則として趾の背側に角度計を当てる。この記述も今回の改訂で明記されました。
測定肢位の規定は特にありませんが、どういう肢位で測定したのかは明記しておいた方が良い。
補足:母趾・足趾に関しては、前額面における運動で、母趾・足趾の軸を中心にして趾腹が内方を向く動きが回外、趾腹が外方を向く動きが回内である。
この内容も今回の改訂の変更点になります。
<参考文献>
(1)中村隆一・齋藤宏・長崎浩(2005)基礎運動学 第6版 医歯薬出版株式会社
(2)石川朗・種村留美(2012)15レクチャーシリーズ 理学療法・作業療法テキスト 運動学 初版第1刷 中山書店
(3)福田修・伊藤俊一・星文彦(2006)PT・OTのための測定評価DVDシリーズ1ROM測定 第1版第1刷 三輪書店
(4)2022 年 4 月改訂、関節可動域表示ならびに測定法の修正 …
https://www.jarm.or.jp/member/kadou.html
まとめ
下肢の関節可動域の特徴・測定方法、注意点についてご紹介させて頂きました。
基本中の基本である関節可動域(ROM)測定を正確に頭に入れておくことは、理学療法士として必須です。
今年の4月に「関節可動域表示ならびに測定法」が改訂されたこともあり、基本中の基本でもアップデートされることもあるので常に最新の情報にアンテナを張ることも大事ですね。
また、臨床現場では各歩行周期における関節可動域を把握し、歩行分析に活かすことも必要です。
早速、明日からの臨床活動に活かしましょう。






